Depressão não é sinônimo de remédio

Há pelo menos 460 anos a. C já existiam relatos do que hoje, poderíamos denominar depressão. Na Grécia antiga (460-377 a C.) se expressava com o termo melancolia. Hipócrates (460 a. C) escreveu em um de seus aforismos: “Se a tristeza e a angústia não passam, o estado é melancólico” e a condição era explicada por ele como uma alteração dos fluidos, ou seja, excesso de “biles negra”, e o tratamento variava desde dieta específica, vinho e plantas laxativas. Já ao redor do século XII, a depressão foi fortemente associada à possessão demoníaca, o tratamento, era então, direcionado para práticas religiosas. No inicio do século XX, influenciado por Sigmund Freud, a depressão foi entendida como um conflito do subconsciente e o tratamento voltado para a psicanálise.

Pintura bizantina (XIV) de Hipócrates (460 a.C.-377 a.C) pertencente à Biblioteca Nacional da França
Foi somente na década de 50, influenciada pela força do desenvolvimento crescente da indústria farmacêutica, que a depressão foi vinculada à medicação, quando então, associou-se drogas usadas para outras patologias, possuírem um efeito antidepressivo. A primeira classe destes medicamentos foi o que classificamos como drogas inibidoras da monoamina oxidase, a iproniazida, que era utilizada para tratar a tuberculose, pois foi evidenciado um efeito antidepressivo durante o tratamento dos pacientes com tuberculose. No entanto, por desencadear em muitos efeitos colaterais, esta substância deixou de ser utilizada no anos seguintes, e outras classes de medicações antidepressivas, começaram a ser estudas e lançadas no mercado, como é o caso da classe de medicações denominadas de tricíclicos, como: a imipramina, que também inicialmente tinha outros propósitos, acabou se tornando uma medicação antidepressiva.
No final de 1980, foi introduzido ao mercado, pela farmacêutica americana,”Eli Lilly”, uma nova classe de medicação específica que desde o início, teve o propósito de ser antidepressivo, denominado de inibidores seletivos da recaptação de serotonina (ISRS), a fluoxetina, com a diferença de ter menos efeitos colaterais por sua especificidade nos receptores serotoninérgicos. A partir de então, houve uma extensa propagação da fluoxetina pela indústria farmacêutica, como o mais popular dos antidepressivos, enumera-se uma lista de pessoas famosas acometidos pela doença depressão: o pintor holandês Vincent Van Gogh, os americanos Theodore Roosevelt, Abraham Lincoln e a atriz Marilyn Monroe, os escritores Mark Twain e Ernest Hemingway, o inglês Winston Churchill são alguns deles, associou-se mais intensamente a depressão como uma doença da deficiência de serotonina a qual, a medicação seria a principal solução. Posteriormente, inúmeras classes de medicações antidepressivas foram lançadas no mercado como os inibidores da recaptação de serotonina e norepinefrina, os inibidores da recaptação de dopamina e norepinefrina, os moduladores dos receptores 5-HT2, os agonistas melatonérgicos (MT1/MT2) entre outras classes diferentes classificadas como antidepressivos.
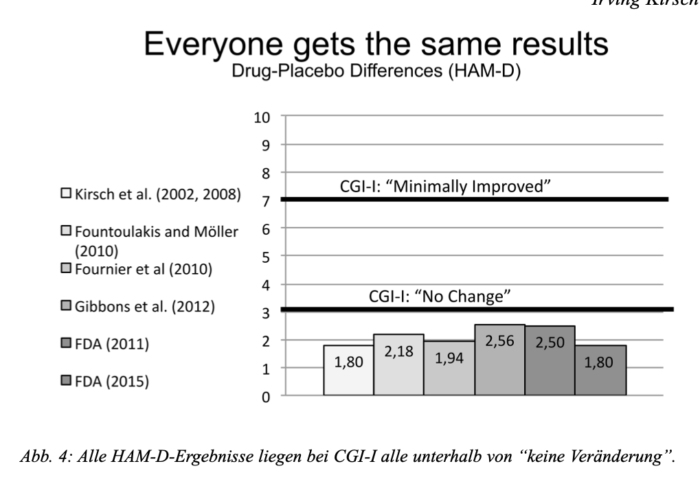
Décadas se passaram, mas apesar da possibilidade do uso destas inúmeras classes de medicamentos antidepressivos , a eficácia e a taxa de recorrência da depressão como os novos remédios não se alteravam, no entanto, praticamente não se questionava a eficácia dos antidepressivos e a teoria da deficiência de neurotransmissores como causa da depressão. Contudo, este fato mudou em 2008 quando o pesquisador e professor emérito de psicologia da Universidade Plymouth e da Escola de Medicina de Harvard , Irving Kirsch, publicou um estudo de meta-análise, aonde ele coletou todos os estudos submetidos ao Food and Drug Administration (FDA) americano, até aquela data, sobre a eficácia da medicação antidepressiva, e fez uma avaliação minuciosa dos resultados. Em seu estudo, ele observou que 40% dos estudos enviados pela indústria farmacêutica ao FDA, nunca foram publicados, sendo que destes, os resultados estatisticamente significativos eram de apenas 12%, no entanto, os outros 60% dos estudos que foram publicados, os resultados de significância estatística eram muito maiores, ou seja, 76%, desta maneira, percebe-se um viés de publicação de estudos favoráveis ao uso de antidepressivos, maquiando a realidade da eficácia geral dos antidepressivos.
Analisando todos os estudos enviados, até aquele momento, ao FDA, ele constatou uma diferença de 1.8 pontos, ou seja, 18%, na escala de depressão de Hamilton, entre a droga antidepressiva e o placebo, mesmo sendo uma diferença pequena, ela foi considerada estatisticamente significativa, embora não clinicamente significativa, pois para que houvesse o mínimo de significância clínica, esta diferença, deveria ser no mínimo de 3 pontos. Então, ele comparou o resultado do seu estudo com outros estudos de meta-análises, os quais demonstraram o mesmo resultado, estatisticamente significativo, mas clinicamente não significativo. Entre estes estudos ele apresentou um estudo realizado no ano de 2018, do próprio FDA com 73.178 pacientes, em que o resultado foi exatamente o mesmo encontrado em seu estudo, ou seja, a diferença de 1.8 entre o grupo placebo e a medicação, estatisticamente significativo mas clinicamente não significativo em relação ao placebo.
Com efeito, Irving Kirsch comparou a eficácia da medicação antidepressiva usada de forma isolada, usada conjuntamente com o exercício físico e sem medicação somente com exercício físico de forma isolada. Apos 4 meses do uso isolado da medicação ISRS, houve a remissão da depressão em 66% dos pacientes; houve remissão 60% em pacientes que só realizaram exercício físico e 69% de remissão dos pacientes que realizaram medicação combinada com exercício físico. No entanto, após 10 meses do inicio de tratamento, aqueles que só tratavam com exercício tiveram uma recaída de 8%, se comparado com 38% daqueles que só usaram medicação e 31% se comparado com aqueles que fizeram de medicação combinado com exercício físico. O que pôde se concluir que após 10 meses o uso da medicação, aumentava em 4 vezes o risco de nova recorrência da depressão, se comparada aos pacientes que somente praticaram o exercício físico.
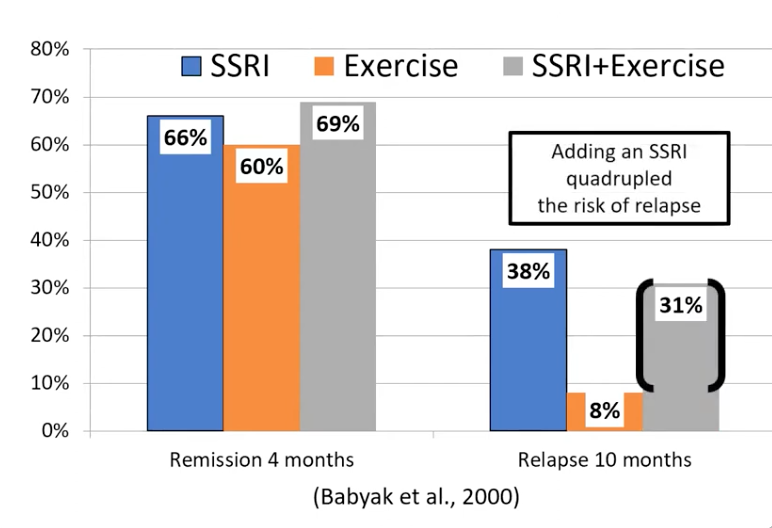
Comparação de eficácia de medicação isolada x exercício fisico isolado x a combinação em 4 meses e 10 meses no tratamento da depressão.
Apesar de inúmeras novas classes de medicações antidepressivas consideradas mais “seguras” terem surgido nos últimos anos, fato é que esta segurança é tão somente relacionado ao risco de overdose, pois do contrário, os efeitos colaterais destas novas medicações à longo prazo são tão prevalentes como as das gerações anteriores, tais como: alterações gastrointestinais como náusea e sangramentos, reações de hepatoxicidade como erupções cutâneas, alterações cardiovasculares como alteração do ritmo cardíaco e alteração dos níveis pressóricos, alterações geniturinárias como incontinência ou retenção urinária, disfunção sexual, entre outras, sendo que algumas podem no longo prazo, aumentarem o risco de ganho de peso, diabetes e osteoporose. Além disso, existem evidências de que alguns efeitos colaterais podem até mesmo persistir após descontinuação da medicação o que é denominado de comorbidade iatrogênica no adulto.
Seria então, razoável, questionar, se a depressão fosse essencialmente uma deficiência de neurotransmissor serotonina, as medicações antidepressivas deveriam ter uma resposta clínica robusta, clinicamente significativa, o que não se evidência nos estudos aonde se compara com placebo e ou outras modalidades de tratamentos alternativas à medicação. Se a teoria da deficiência de serotonina fosse correta seria de se esperar, por exemplo, que uma medicação que diminuísse a serotonina na fenda sináptica causa-se a depressão, mas ocorre o inverso, a tianeptina que é uma medicação que diminui a serotonina na fenda sináptica, no entanto, é considerado também uma medicação antidepressiva.
Um estudo publicado em 2022 pela Molecular Psychiatry vinculada a revista nature analisou todos os estudos das principais bases mundiais de pesquisa científica (PubMed, EMBASE e a PsycINFO) sobre a influência da baixa concentração de serotonina cerebral na depressão. Apos análise e revisão sistemática com meta-análises de todos os estudos que existiam até dezembro de 2020 relacionando serotonina e depressão, os autores concluíram que não existiam evidências, até aquele momento, consistentes, da relação de deficiência de serotonina e depressão ,e ainda, sugerem que o uso de antidepressivos no longo prazo reduzam a concentração de serotonina cerebral.
A explicação contemporânea de rotular a depressão como causa principal a deficiência de serotonina, e consequente uso de medicação, é uma premissa muita mais ideológica, não se sustenta, carece até do que ela se propõe a ser, científica, falta ressonância com as evidências. O fato da psiquiatria ter agrupado pessoas com sinais e sintomas semelhantes dentro de escalas clínicas como Hamilton e DSM (Diagnostic and Statistical Manual of Mental) não necessariamente justificam uma fisiopatologia única e principal, poderíamos até supor o contrário, varias e diversas causas, com pesos diferentes no indivíduo, levando a sinais e sintomas semelhantes.
Há mais de duas décadas, tratando de pessoas com depressão refratária a medicação, com modalidades de tratamentos como a neuromodulação cerebral não invasiva, cetamina com terapia assistida, nutrologia, entre outras modalidades de tratamento, além da medicação, tenho constatado a depressão como uma condição multifacetada. Não se pode dizer que o aspecto bioquímico cerebral, não tenha nenhum peso, em determinados indivíduos, existem evidências de depressão e aumento de doenças neurodegenerativas cerebrais como Alzheimer e Parkinson por provável compartilhamento de disfunção e degeneração de determinados circuitos neurológicos cerebrais relacionados ao humor. Não se pode dizer que os aspectos psicológicos não tenham um peso importante como causa da depressão, em determinados indivíduos evidenciamos uma remissão completa do quadro depressivo após a ressignificação de um conflito interno. Não se pode dizer que na depressão não existam alteração de aspectos de atividade elétrica cerebral já que casos refratários a medicação e psicoterapia podem responder com remissão completa do quadro depressivo após uma série de estímulos cerebrais elétricos e magnéticos. Não se pode dizer que tratamentos de ordem nutrologica não funcionam, pois como explicaria aqueles indivíduos com depressão refratária aonde mudanças no estilo de vida como uma dieta adequada, suplementação e exercício tenham mudado radicalmente um estado depressivo para o normal.
Em suma, é preciso retirar o rótulo rígido de depressão como sinônimo de remédio, no entanto, aqueles que já estão em uso não devem retira-lo por por conta próprio, visto, a possibilidade da síndrome de retirada ou abstinência. Converse com seu médico na possibilidade de diminuir o remédio e caso você acredite que esteja com depressão procure ajuda, mas compreenda que não necessariamente sua ajuda será o remédio, esteja aberto para outras possibilidades de tratamento.
Autor: Dr. Rafael Higashi, médico (CRM: 74355-3), mestre em medicina, neurologista (RQE: 19627 e nutrólogo (RQE: 19627) da Clínica Higashi (www.clinicahigashi.com.br)
Referências Bibliográficas:
- Kirsch, I., & Sapirstein, G. (1998). Listening to Prozac but hearing placebo: A meta-analysis of antidepressant medication. Prevention & Treatment, 1(2), Article 2a. https://doi.org/10.1037/1522-3736.1.1.12a
- Kirsch I, Deacon BJ, Huedo- Medina TB, Scoboria A, Moore TJ, et al. (2008) Initial severity and antidepressant benefits: A metaanalysis of data submitted to the Food and Drug Administration. PLoS Med 5(2): e45. doi:10.1371/journal. pmed.0050045
- Kirsch I (2019) Placebo Effect in the Treatment of Depression and Anxiety. Front. Psychiatry 10:407. doi: 10.3389/fpsyt.2019.00407
- Moncrieff J, Kirsch I. Efficacy of antidepressants in adults. BMJ. 2005;331(7509):155-157. doi:10.1136/bmj.331.7509.155
- Kirsch, I., Moore, T. J., Scoboria, A., & Nicholls, S. S. (2002). The emperor’s new drugs: An analysis of antidepressant medication data submitted to the U.S. Food and Drug Administration. Prevention & Treatment, 5(1), Article 23. https://doi.org/10.1037/1522-3736.5.1.523a
- akobsen JC, Gluud C, Kirsch I Should antidepressants be used for major depressive disorder? BMJ Evidence-Based Medicine 2020;25:130.
- Carvalho AF, Sharma MS, Brunoni AR, Vieta E, Fava GA. The Safety, Tolerability and Risks Associated with the Use of Newer Generation Antidepressant Drugs: A Critical Review of the Literature. Psychother Psychosom. 2016;85(5):270-88. doi: 10.1159/000447034. Epub 2016 Aug 11. PMID: 27508501.
- Moncrieff, J., Cooper, R.E., Stockmann, T. et al. The serotonin theory of depression: a systematic umbrella review of the evidence. Mol Psychiatry (2022). https://doi.org/10.1038/s41380-022-01661-0
- Cipriani A, Furukawa TA, Salanti G, Chaimani A, Atkinson LZ, Ogawa Y, Leucht S, Ruhe HG, Turner EH, Higgins JPT, Egger M, Takeshima N, Hayasaka Y, Imai H, Shinohara K, Tajika A, Ioannidis JPA, Geddes JR. Comparative efficacy and acceptability of 21 antidepressant drugs for the acute treatment of adults with major depressive disorder: a systematic review and network meta-analysis. Lancet. 2018 Apr 7;391(10128):1357-1366. doi: 10.1016/S0140-6736(17)32802-7. Epub 2018 Feb 21. PMID: 29477251; PMCID: PMC5889788.
- Irving Kirsch 2014 Antidepressants and the Placebo Effect. Zeitschrift für Psychologie 2014 222:3, 128-134
- Hengartner MP, Angst J, Rössler W. Antidepressant Use Prospectively Relates to a Poorer Long-Term Outcome of Depression: Results from a Prospective Community Cohort Study over 30 Years. Psychother Psychosom. 2018;87(3):181-183. doi: 10.1159/000488802. Epub 2018 Apr 20. PMID: 29680831.
- Khan A, Faucett J, Lichtenberg P, Kirsch I, Brown WA (2012) A Systematic Review of Comparative Efficacy of Treatments and Controls for Depression. PLoS ONE 7(7): e41778. doi:10.1371/journal.pone.0041778
- Kirsch I: Der Placeboeffekt in der antidepressiven Behandlung. Verhalt.